Oversigt over kronisk lymfatisk leukæmi (CLL) / Lille lymfatisk lymfom (SLL)
CLL er mere almindelig end SLL og er den næsthyppigste indolente B-cellekræft hos personer over 70 år. Det er også mere almindeligt hos mænd end hos kvinder, og rammer meget sjældent personer under 40 år.
De fleste indolente lymfomer kan ikke helbredes, hvilket betyder, at når du først er blevet diagnosticeret med CLL/SLL, vil du have det resten af dit liv. Men fordi det vokser langsomt, kan nogle mennesker leve et fuldt liv uden symptomer og aldrig behøver nogen behandling. Mange andre vil dog få symptomer på et tidspunkt og har brug for behandling.
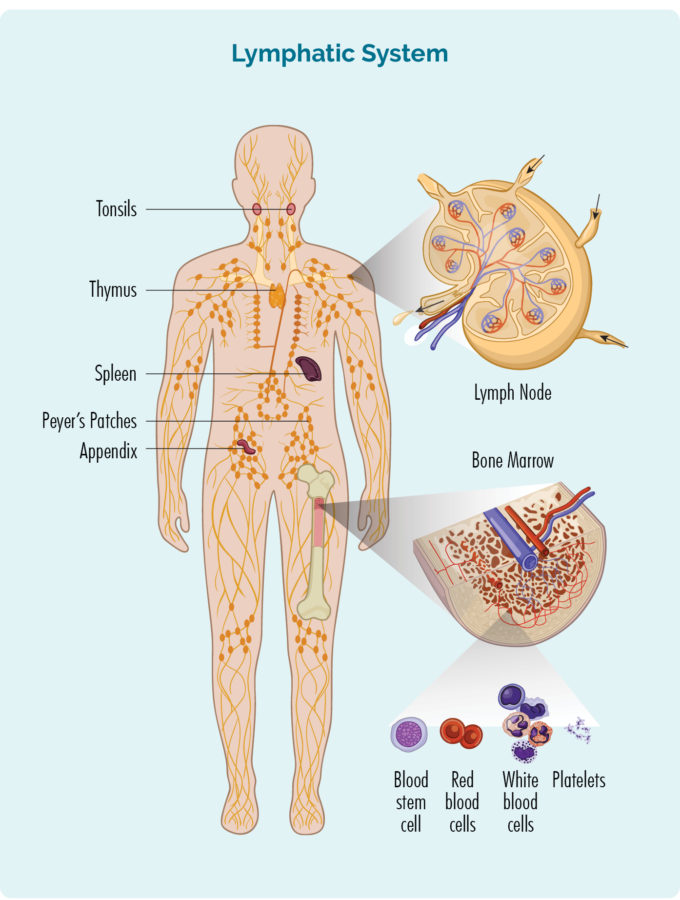
For at forstå CLL / SLL, skal du vide lidt om dine B-celle lymfocytter
B-celle lymfocytter:
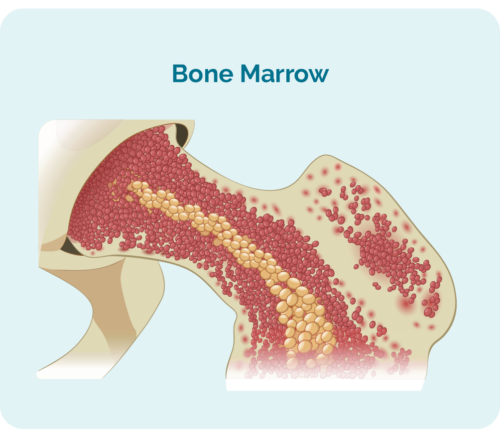
- er lavet i din knoglemarv (den svampede del i midten af dine knogler), men lever normalt i din milt og dine lymfeknuder.
- er en type hvide blodlegemer.
- bekæmpe infektioner og sygdomme for at holde dig sund.
- huske infektioner du havde tidligere, så hvis du får den samme infektion igen, kan din krops immunsystem bekæmpe den mere effektivt og hurtigere.
- kan rejse gennem dit lymfesystem, til enhver del af din krop for at bekæmpe infektion eller sygdom.
Hvad sker der med dine B-celler, når du har CLL/SLL?
Når du har CLL / SLL dine B-celle lymfocytter:
- bliver unormale og vokser ukontrolleret, hvilket resulterer i for mange B-celle lymfocytter.
- ikke dø, når de burde gøre plads til nye sunde celler.
- vokser for hurtigt, så de udvikler sig ofte ikke ordentligt og kan ikke fungere korrekt for at bekæmpe infektion og sygdom.
- kan optage så meget plads i din knoglemarv, at dine andre blodlegemer, såsom røde blodlegemer og blodplader, muligvis ikke er i stand til at vokse ordentligt.
Patienterfaring med CLL
Uanset hvor meget information du får fra dine læger og sygeplejersker, kan det stadig hjælpe at høre fra nogen, der har oplevet CLL/SLL personligt.
Nedenfor har vi en video af Warrens historie, hvor han og hans kone Kate deler deres oplevelse med CLL. Klik på videoen, hvis du vil se den.
Symptomer på CLL/SLL
CLL / SLL er langsomt voksende kræftformer, så du har muligvis ikke nogen symptomer på det tidspunkt, du bliver diagnosticeret. Ofte vil du blive diagnosticeret efter at have taget en blodprøve eller en fysisk undersøgelse for noget andet. Faktisk lever mange mennesker med CLL/SLL et langt sundt liv. Du kan dog udvikle symptomer på et tidspunkt, mens du lever med CLL/SLL.
Symptomer du kan få
- usædvanlig træt (træt). Denne form for træthed bliver ikke bedre efter hvile eller søvn
- forpustet
- blå mærker eller blødning lettere end normalt
- infektioner, der ikke forsvinder, eller bliver ved med at vende tilbage
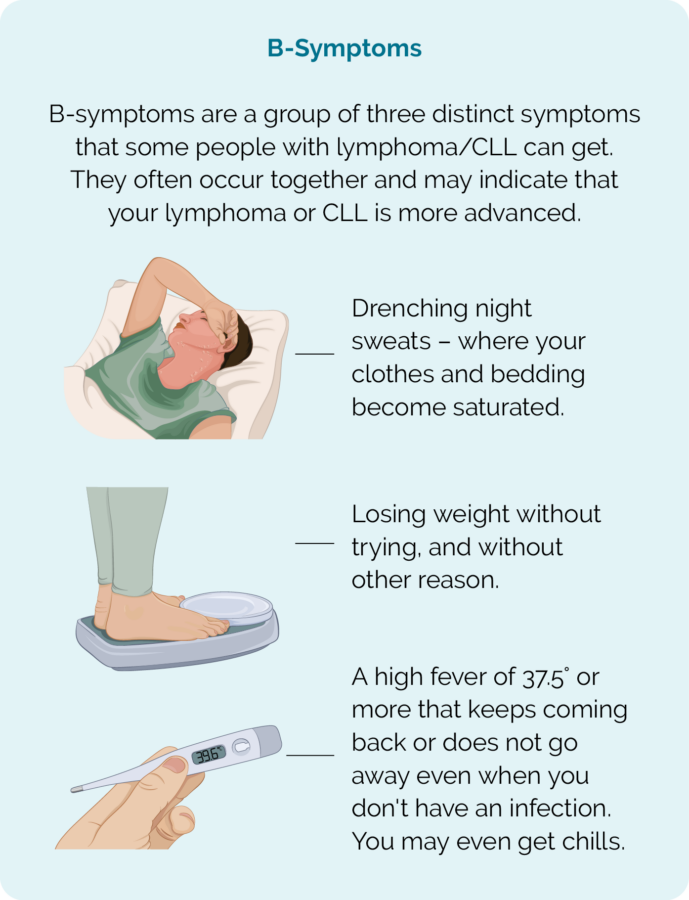
- sveder mere om natten end normalt
- tabe sig uden at prøve
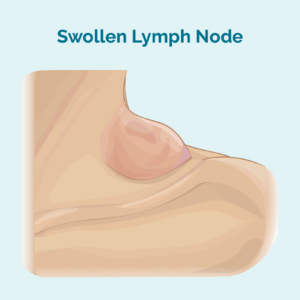
- en ny klump i din nakke, under dine arme, din lyske eller andre områder af din krop - disse er ofte smertefri
- Lavt blodtal som:
- Anæmi – lavt hæmoglobin (Hb). Hb er et protein på dine røde blodlegemer, som transporterer ilt rundt i din krop.
- Trombocytopeni - lave blodplader. Blodplader hjælper dit blod med at størkne, så du ikke bløder og får blå mærker. Blodplader kaldes også trombocytter.
- Neutropeni - Lavt antal hvide blodlegemer kaldet neutrofiler. Neutrofiler bekæmper infektion og sygdom.
- B-symptomer (se billede)
Hvornår skal man søge lægehjælp
Der er ofte andre årsager til disse symptomer, såsom infektion, aktivitetsniveau, stress, bestemt medicin eller allergi. Men det er vigtigt, at du se din læge, hvis du oplever nogle af disse symptomer, der varer i mere end en uge, eller hvis de opstår pludseligt uden kendt årsag.
Hvordan diagnosticeres CLL/SLL
Det kan være svært for din læge at stille diagnosen CLL/SLL. Symptomerne er ofte vage og ligner dem, du kan have ved andre mere almindelige sygdomme, såsom infektioner og allergier. Du har muligvis heller ingen symptomer, så det er svært at vide, hvornår du skal lede efter CLL/SLL. Men hvis du går til din læge med nogen af ovenstående symptomer, vil de måske tage en blodprøve og en fysisk undersøgelse.
Hvis de har mistanke om, at du kan have en blodkræft som lymfom eller leukæmi, vil de anbefale flere tests for at få et bedre billede af, hvad der foregår.
biopsier
For at diagnosticere CLL/SLL skal du have biopsier af dine hævede lymfeknuder og din knoglemarv. En biopsi er, når et lille stykke væv fjernes og undersøges i laboratoriet under et mikroskop. Patologen vil så se på vejen, og hvor hurtigt dine celler vokser.
Der er forskellige måder at få den bedste biopsi på. Din læge vil være i stand til at diskutere den bedste type til din situation. Nogle af de mere almindelige biopsier inkluderer:
Excisionsknudebiopsi
Denne type biopsi fjerner en hel lymfeknude. Hvis din lymfeknude er tæt på din hud og let føles, vil du sandsynligvis have en lokalbedøvelse for at bedøve området. Derefter vil din læge lave et snit (også kaldet et snit) i din hud nær eller over lymfeknuden. Din lymfeknude vil blive fjernet gennem snittet. Du kan have sting efter denne procedure og lidt dressing over toppen.
Hvis lymfeknuden er for dyb til, at lægen kan mærke, kan det være nødvendigt at få foretaget excisionsbiopsien på en operationsstue på et hospital. Du kan få en generel bedøvelse - som er en medicin til at få dig til at sove, mens lymfeknuden fjernes. Efter biopsien vil du have et lille sår, og kan have sting med lidt forbinding over toppen.
Din læge eller sygeplejerske vil fortælle dig, hvordan du skal pleje såret, og hvornår de vil se dig igen for at fjerne stingene.
Kerne- eller finnålsbiopsi
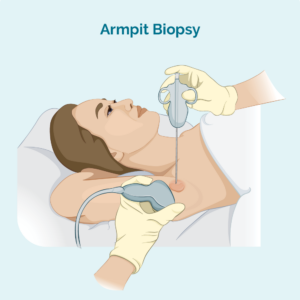
Denne type biopsi tager kun en prøve fra den berørte lymfeknude - den fjerner ikke hele lymfeknuden. Din læge vil bruge en nål eller anden speciel enhed til at tage prøven. Du vil normalt få en lokalbedøvelse. Hvis lymfeknuden er for dyb til, at din læge kan se og føle, kan du få lavet biopsien på den røntgenologiske afdeling. Dette er nyttigt til dybere biopsier, fordi radiologen kan bruge en ultralyd eller røntgen til at se lymfeknuden og sikre sig, at de får nålen på det rigtige sted.
En kernenålsbiopsi giver en større biopsiprøve end en finnålsbiopsi.
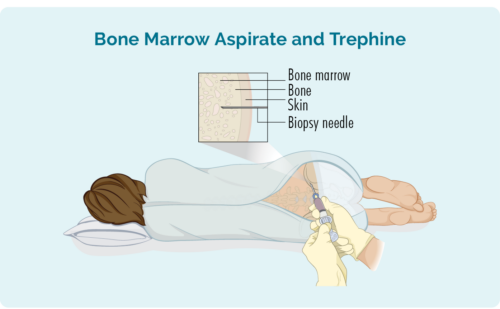
Knoglemarvsbiopsi
Denne biopsi tager en prøve fra din knoglemarv i midten af din knogle. Det tages normalt fra hoften, men afhængigt af dine individuelle forhold kan det også tages fra andre knogler, såsom din brystknogle (brystbenet).
Du vil blive givet en lokalbedøvelse og kan have en vis bedøvelse, men du vil være vågen til proceduren. Du kan også få noget smertestillende medicin. Lægen vil placere en nål gennem din hud og ind i din knogle for at fjerne den lille knoglemarvsprøve.
Du kan få en kjole at skifte til eller være i stand til at bære dit eget tøj. Hvis du bærer dit eget tøj, skal du sørge for, at det er løst og giver let adgang til din hofte.
Tester dine biopsier
Din biopsi og blodprøver vil blive sendt til patologien og kigget på under et mikroskop. På denne måde kan lægerne finde ud af, om CLL/SLL er i din knoglemarv, blod og lymfeknuder, eller om den er begrænset til kun et eller to af disse områder.
Patologen vil lave en anden test på dine lymfocytter kaldet "flowcytometri". Dette er en speciel test til at se på eventuelle proteiner eller "celleoverflademarkører" på dine lymfocytter, der hjælper med at diagnosticere CLL/SLL eller andre undertyper af lymfom. Disse proteiner og markører kan også give lægen information om, hvilken type behandling der kan virke bedst for dig.
Venter på resultater
Det kan tage op til flere uger at få alle dine testresultater tilbage. Det kan være en meget svær tid at vente på disse resultater. Det kan hjælpe at tale med familie eller venner, en rådmand eller kontakte os på Lymphoma Australia. Du kan kontakte vores lymfomsygeplejersker via e-mail sygeplejerske@lymphoma.org.au eller ringe til 1800 953 081.
Du kan også lide at deltage i en af vores sociale mediegrupper for at chatte med andre, der har været i en lignende situation. Du kan finde os på:
Iscenesættelse og karaktergivning af CLL / SLL
Iscenesættelse og klassificering er måder, hvorpå din læge kan forklare, hvor meget af din krop er påvirket af lymfomet, og hvordan lymfomcellerne vokser.
Du skal muligvis have nogle ekstra prøver for at finde ud af dit stadium og karakter.
For at finde ud af mere om iscenesættelse og karaktergivning, klik venligst på skifterne nedenfor.
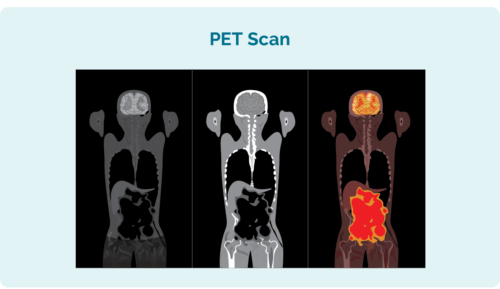
Yderligere test, du muligvis skal se, for at se, hvor langt din CLL/SLL har spredt sig, omfatter:
- Positron emission tomografi (PET) scanning. Dette er en scanning af din hele kroppen der lyser områder op, der kan være påvirket af CLL/SLL. Resultaterne kan ligne billedet til venstre.
- Computertomografi (CT) scanning. Dette giver en mere detaljeret scanning end et røntgenbillede, men af et bestemt område, såsom dit bryst eller mave.
- Lumbalpunktur - Din læge vil bruge en nål til at tage en prøve af væske fra nær din rygsøjle. Dette gøres for at kontrollere, om dit lymfom er i din hjerne eller rygmarv. Du har muligvis ikke brug for denne test, men din læge vil fortælle dig, hvis du gør det.
En af de vigtigste forskelle i CLL / SLL (bortset fra deres placering) er måden de er iscenesat på.
Hvad betyder iscenesættelse?
Når du er blevet diagnosticeret, vil din læge se på alle dine testresultater for at finde ud af, hvilket stadium din CLL/SLL er på. Staging fortæller lægen:
- hvor meget CLL/SLL er der i din krop
- hvor mange områder af din krop har de kræftfremkaldende B-celler og
- hvordan din krop klarer sygdommen.
Dette iscenesættelsessystem vil se på din CLL for at se, om du har eller ikke har nogen af følgende:
- høje niveauer af lymfocytter i dit blod eller knoglemarv – dette kaldes lymfocytose (lim-foe-cy-toe-sis)
- hævede lymfeknuder – lymfadenopati (limf-a-den-op-ah-thee)
- en forstørret milt – splenomegali (splen-oh-meg-ah-lee)
- lave niveauer af røde blodlegemer i dit blod - anæmi (a-nee-mee-yah)
- lave niveauer af blodplader i dit blod - trombocytopeni (throm-bow-cy-toe-pee-nee-yah)
- forstørret lever - hepatomegali (hep-at-o-meg-a-lee)
Hvad hver etape betyder
| RAI trin 0 | Lymfocytose og ingen forstørrelse af lymfeknuder, milt eller lever, og med næsten normalt antal røde blodlegemer og blodplader. |
| RAI trin 1 | Lymfocytose plus forstørrede lymfeknuder. Milten og leveren er ikke forstørret, og antallet af røde blodlegemer og blodplader er normalt eller kun lidt lavt. |
| RAI trin 2 | Lymfocytose plus en forstørret milt (og muligvis en forstørret lever), med eller uden forstørrede lymfeknuder. Antallet af røde blodlegemer og blodplader er normalt eller kun lidt lavt |
| RAI trin 3 | Lymfocytose plus anæmi (for få røde blodlegemer), med eller uden forstørrede lymfeknuder, milt eller lever. Blodpladetallet er næsten normalt. |
| RAI trin 4 | Lymfocytose plus trombocytopeni (for få blodplader), med eller uden anæmi, forstørrede lymfeknuder, milt eller lever. |
*Lymphocytose betyder for mange lymfocytter i dit blod eller knoglemarv
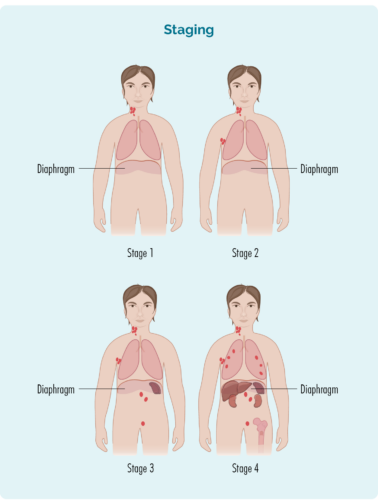
Din fase er udarbejdet ud fra:
- antallet og placeringen af de berørte lymfeknuder
- hvis de berørte lymfeknuder er over, under eller på begge sider af mellemgulvet (din mellemgulv er en stor, kuppelformet muskel under brystkassen, der adskiller dit bryst fra din mave)
- hvis sygdommen har spredt sig til knoglemarven eller til andre organer såsom lever, lunger, knogler eller hud
| 1 praktikplads | et lymfeknudeområde er påvirket, enten over eller under mellemgulvet* |
| 2 praktikplads | to eller flere lymfeknudeområder er påvirket på samme side af mellemgulvet* |
| 3 praktikplads | mindst ét lymfeknudeområde over og mindst ét lymfeknudeområde under mellemgulvet* er påvirket |
| 4 praktikplads | lymfom er i flere lymfeknuder og har spredt sig til andre dele af kroppen (f.eks. knogler, lunger, lever) |
Derudover kan der være et bogstav "E" efter din scene. E betyder, at du har noget SLL i et organ uden for dit lymfesystem, såsom din lever, lunge, knogler eller hud | |
Karakteren af din CLL / SLL er, hvordan dine celler ser ud under et mikroskop, og hvor hurtigt de vokser og danner nye kræftceller. Karaktererne er karaktererne 1-4 (lav, middel, høj).
- G1 – lav kvalitet – dine celler ser tæt på normale, og de vokser og spreder sig langsomt.
- G2 – mellemklasse – dine celler begynder at se anderledes ud, men nogle normale celler eksisterer, og de vokser og spredes med en moderat hastighed.
- G3 – høj kvalitet – dine celler ser ret anderledes ud med nogle få normale celler, og de vokser og spreder sig hurtigere.
- G4 – høj kvalitet – dine celler ser mest anderledes ud end normalt, og de vokser og spreder sig hurtigst
CLL / SLL kan yderligere ses som 'gunstig' eller 'ugunstig' afhængigt af lave, mellemliggende eller højrisikofaktorer, du måske eller måske ikke har. Disse risikofaktorer kan påvirke typen af behandling og dit respons på behandlingen. Dette kaldes 'risikotilpasset' terapi.
Alle disse oplysninger giver din læge et godt billede for at hjælpe med at beslutte den bedste type behandling for dig.
Så iscenesættelse ser på hvor din CLL / SLL vokser, og hvordan det påvirker dig, og karaktergivning ser på hvordan din CLL / SLL vokser
Spørgsmål til din læge, før du starter behandlingen
Lægebesøg kan være stressende, og at lære om din sygdom og potentielle behandlinger kan være som at lære et nyt sprog. Når man lærer
Det kan være svært at vide, hvilke spørgsmål man skal stille, når man skal i gang med behandlingen. Hvis du ikke ved, hvad du ikke ved, hvordan kan du så vide, hvad du skal spørge om?
At have de rigtige oplysninger kan hjælpe dig med at føle dig mere sikker og vide, hvad du kan forvente. Det kan også hjælpe dig med at planlægge, hvad du kan få brug for.
Vi har sammensat en liste over spørgsmål, du kan finde nyttige. Selvfølgelig er alles situation unik, så disse spørgsmål dækker ikke alt, men de giver en god start.
Klik på linket nedenfor for at downloade en printbar PDF med spørgsmål til din læge.
Forstå din CLL / SLL genetik
Der er mange genetiske faktorer, der kan være involveret i din CLL/SLL. Nogle kan have bidraget til udviklingen af din sygdom, og andre giver nyttig information om, hvad den bedste behandlingsform er for dig. For at finde ud af, hvilke genetiske faktorer der er involveret, skal du have lavet cytogenetiske tests.
Cytogenetiske tests
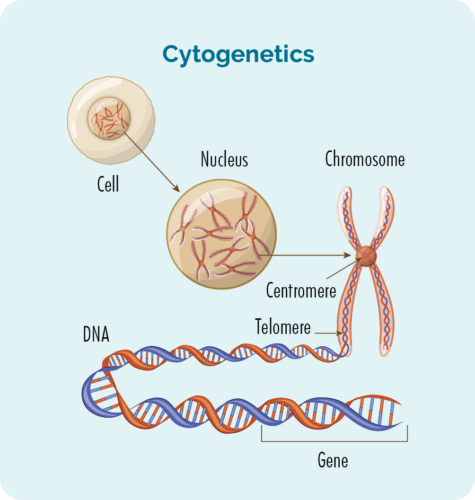
Cytogenetiske tests udføres på dit blod og biopsier for at se efter ændringer i dine kromosomer eller gener. Vi har normalt 23 par kromosomer, men hvis du har CLL/SLL kan dine kromosomer se lidt anderledes ud.
Kromosomer
Alle celler i vores krop (undtagen røde blodlegemer) har en kerne, hvor vores kromosomer findes. Kromosomer inde i celler er lange DNA-strenge (deoxyribonukleinsyre). DNA er hoveddelen af kromosomet, der indeholder cellens instruktioner, og denne del kaldes et gen.
Gener
Gener fortæller proteinerne og cellerne i din krop, hvordan de skal se ud eller handle. Hvis der er en ændring (variation eller mutation) i disse kromosomer eller gener, vil dine proteiner og celler ikke fungere korrekt, og du kan udvikle forskellige sygdomme. Med CLL/SLL kan disse ændringer ændre måden, hvorpå dine B-cellelymfocytter udvikler sig og vokser, hvilket får dem til at blive kræft.
De tre hovedændringer, der kan ske med CLL/SLL, kaldes en deletion, en translokation og en mutation.
Almindelige mutationer i CLL/SLL
En sletning er, når en del af dit kromosom mangler. Hvis din sletning er en del af det 13. eller 17. kromosom, kaldes det enten "del(13q)" eller "del(17p)". "q" og "p" fortæller lægen, hvilken del af kromosomet der mangler. Det er det samme for andre sletninger.
Hvis du har en translokation, betyder det, at en lille del af to kromosomer – kromosom 11 og kromosom 14 for eksempel, bytter plads med hinanden. Når dette sker, kaldes det "t(11:14)".
Hvis du har en mutation, kan det betyde, at du har et ekstra kromosom. Dette kaldes Trisomi 12 (et ekstra 12. kromosom). Eller du kan have andre mutationer kaldet IgHV-mutation eller Tp53-mutation. Alle disse ændringer kan hjælpe din læge med at finde den bedste behandling for dig, så sørg for at bede din læge om at forklare dine individuelle ændringer.
Du skal have cytogenetiske tests, når du bliver diagnosticeret med CLL/SLL og før behandlinger. Cytogenetiske test er, når en videnskabsmand ser på din blod- og tumorprøve for at kontrollere for genetiske afvigelser (mutationer), der kan være involveret i din sygdom.
Alle med CLL/SLL bør have genetisk testning, før du starter behandlingen.
Nogle af disse tests skal du kun have én gang, fordi resultaterne forbliver de samme gennem hele dit liv. Andre tests skal du muligvis have før hver behandling eller på forskellige tidspunkter under din rejse med CLL/SLL. Det skyldes, at der i tidens løb kan opstå nye genetiske mutationer som følge af behandling, din sygdom eller andre faktorer.
De mere almindelige cytogenetiske test, du vil have, inkluderer:
IgHV-mutationsstatus
Det skal du have før den første behandling kun. IgHV ændrer sig ikke over tid, så det skal kun testes én gang. Dette vil blive rapporteret som enten et muteret IgHV eller et umuteret IgHV.
FISK test
Du bør have dette før første og hver behandling. Genetiske ændringer på din FISH-test kan ændre sig over tid, så det anbefales, at den testes inden behandlingen påbegyndes første gang, og regelmæssigt under hele behandlingen. Det kan vise, om du har en sletning, en translokation eller et ekstra kromosom. Dette vil blive rapporteret som del(13q), del(17p), t(11:14) eller Trisomi 12. Selvom disse er de mest almindelige variationer for personer med CLL/SLL, kan du have en anden variation, men rapporteringen vil være ligner disse.
(FISH står for Flysende In Situ Hybridisering og er en testteknik udført i patologi)
TP53 mutationsstatus
Du bør have dette før første og hver behandling. TP53 kan ændre sig over tid, så det anbefales, at det testes inden behandlingsstart første gang, og jævnligt under hele din behandling. TP53 er et gen, der giver koden til et protein kaldet p53, der skal laves. p53 er et tumorundertrykkende protein og forhindrer kræftceller i at vokse. Hvis du har en TP53-mutation, er du muligvis ikke i stand til at lave p53-proteinet, hvilket betyder, at din krop ikke er i stand til at stoppe kræftcellerne i at udvikle sig.
Hvorfor er det vigtigt?
Det er vigtigt at forstå disse, da vi ved, at ikke alle mennesker med CLL/SLL har de samme genetiske variationer. Variationerne giver information til din læge om den type behandling, der kan virke eller sandsynligvis ikke vil virke for din specifikke CLL/SLL.
Tal med din læge om disse tests, og hvad dine resultater betyder for dine behandlingsmuligheder.
Det ved vi f.eks hvis du har en TP53-mutation, en umuteret IgHV eller del(17p), bør du ikke modtage kemoterapi da det ikke vil virke for dig. Men det betyder ikke, at der ikke er nogen behandling. Der er nogle målrettede behandlinger tilgængelige, som kan fungere godt for mennesker med disse variationer. Vi vil diskutere disse i næste afsnit.
Behandling for CLL/SLL
Når alle dine resultater fra biopsien, cytogenetisk testning og iscenesættelsesscanningerne er gennemført, vil din læge gennemgå disse for at bestemme den bedst mulige behandling for dig. På nogle kræftcentre kan din læge også mødes med et team af specialister for at diskutere den bedste behandlingsmulighed. Dette kaldes en tværfagligt team (MDT) møde.
Hvordan vælges min behandlingsplan?
Din læge vil overveje mange faktorer omkring din CLL/SLL. Beslutninger om hvornår eller om du skal starte, og hvilken behandling der er bedst, er baseret på:
- dit individuelle stadium af lymfom, genetiske ændringer og symptomer
- din alder, tidligere sygehistorie og generelle helbred
- dit nuværende fysiske og mentale velbefindende og patientpræferencer.
Andre test
Din læge vil bestille flere tests, før du starter behandlingen for at sikre, at dit hjerte, lunger og nyrer er i stand til at klare behandlingen. Ekstra test kan omfatte et EKG (elektrokardiogram), lungefunktionstest eller 24-timers urinopsamling.
Din læge eller kræftsygeplejerske kan forklare din behandlingsplan og de mulige bivirkninger for dig. De kan også besvare ethvert spørgsmål, du måtte have. Det er vigtigt, at du stiller din læge og/eller kræftsygeplejerske spørgsmål om noget, du ikke forstår.
Kontakt os
At vente på dine resultater kan være en tid med ekstra stress og angst for dig og dine kære. Det er vigtigt at udvikle et stærkt netværk af støtte i denne tid. Du får brug for dem, hvis du også har behandling.
Lymfom Australien vil gerne være en del af dit støttenetværk. Du kan ringe eller sende en e-mail til Lymphoma Australia Nurse Helpline med dine spørgsmål, og vi kan hjælpe dig med at få de rigtige oplysninger. Du kan også tilmelde dig vores sociale medier for ekstra støtte. Vores Lymphoma Down Under-side på Facebook er også et godt sted at komme i kontakt med andre rundt om i Australien og New Zealand, der lever med lymfom
Lymfomsygeplejerske hotline:
Telefon: 1800 953 081
E-mail: sygeplejerske@lymphoma.org.au
Behandlingsmuligheder kan omfatte en af følgende:
Watch and Wait (aktiv overvågning)
Omkring 1 ud af 10 personer med CLL/SLL behøver muligvis aldrig behandling. Det kan forblive stabilt med få eller ingen symptomer i mange måneder eller år. Men nogle af jer kan have flere behandlingsrunder efterfulgt af remission. Hvis du ikke har behov for behandling med det samme eller har tid mellem remissionerne, vil du blive styret med vagt og vent (også kaldet aktiv overvågning). Der findes mange gode behandlinger for CLL, og det kan derfor kontrolleres i mange år.
Støttende pleje
Støttende behandling er tilgængelig, hvis du står over for alvorlig sygdom. Det kan hjælpe dig med at få færre symptomer og hurtigere blive bedre.
Leukæmiske celler (de kræftfremkaldende B-celler i dit blod og knoglemarv) kan vokse ukontrolleret og overfylde din knoglemarv, blodbanen, lymfeknuder, lever eller milt. Fordi knoglemarven er fyldt med CLL/SLL-celler, der er for unge til at fungere ordentligt, vil dine normale blodceller blive påvirket. Støttende behandling kan omfatte ting som at du har blod- eller blodpladetransfusioner, eller du kan have antibiotika for at forebygge eller behandle infektioner.
Støttende behandling kan involvere en konsultation med et specialiseret plejeteam (såsom kardiologi, hvis du har problemer med dit hjerte) eller palliativ behandling for at håndtere dine symptomer. Det kan også være at have samtaler om dine præferencer for dine sundhedsbehov i fremtiden. Dette kaldes Advanced Care Planning.
Palliativ pleje
Det er vigtigt at vide, at det palliative team kan tilkaldes når som helst under dit behandlingsforløb, ikke kun ved livets afslutning. Palliative teams er gode til at støtte mennesker med beslutninger, de skal træffe mod slutningen af deres liv. Men, de passer ikke kun efter mennesker, der er døende. De er også eksperter i at håndtere svære symptomer på et hvilket som helst tidspunkt under din rejse med CLL/SLL. Så vær ikke bange for at bede om deres input.
Hvis du og din læge beslutter at bruge støttende behandling eller stoppe kurativ behandling for dit lymfom, kan mange ting gøres for at hjælpe dig med at forblive så sund og komfortabel som muligt i nogen tid.
Kemoterapi (kemoterapi)
Du kan få disse medikamenter som en tablet og/eller blive givet som et drop (infusion) i din vene (i din blodbane) på en kræftklinik eller et hospital. Flere forskellige kemomedicin kan kombineres med en immunterapimedicin. Kemo dræber hurtigt voksende celler, så det kan også påvirke nogle af dine gode celler, der vokser hurtigt og forårsage bivirkninger.
Monoklonalt antistof (MAB)
Du kan få en MAB-infusion på en kræftklinik eller et hospital. MAB'er binder sig til lymfomcellen og tiltrækker andre sygdomme, der bekæmper hvide blodlegemer og proteiner til kræften. Dette hjælper dit eget immunsystem til at bekæmpe CLL/SLL.
Kemo-immunterapi
Kemoterapi (for eksempel FC) kombineret med immunterapi (for eksempel rituximab). Begyndelsen af immunterapilægemidlet tilføjes sædvanligvis til forkortelsen for kemoterapiregimet, såsom FCR.
Målrettet terapi
Du kan tage disse som en tablet enten derhjemme eller på hospitalet. Målrettede terapier knytter sig til lymfomcellen og blokerer de signaler, den har brug for for at vokse og producere flere celler. Dette stopper kræften i at vokse, og får lymfomcellerne til at dø. For mere information om disse behandlinger, se venligst vores faktablad om oral terapi.
Stamcelletransplantation (SCT)
Hvis du er ung og har aggressiv (hurtigt voksende) CLL/SLL, kan en SCT bruges, men det er sjældent. For at lære mere om stamcelletransplantationer, se venligst faktaark Transplantationer i lymfom
Start af terapi
Mange mennesker med CLL/SLL vil ikke kræve behandling, når de først bliver diagnosticeret. I stedet vil du gå på vagt og vente. Dette er almindeligt for mennesker med fase 1 eller 2 sygdom, og endda nogle mennesker med fase 3 sygdom.
Hvis du har stadium 3 eller 4 CLL/SLL, skal du muligvis starte behandlingen. Når du starter behandling første gang, kaldes det førstelinjebehandling. Du kan have mere end én medicin, og disse kan omfatte kemoterapi, et monoklonalt antistof eller målrettet behandling.
Når du har disse behandlinger, vil du have dem i cyklusser. Det betyder, at du vil have behandlingen, derefter en pause og derefter endnu en runde (cyklus) af behandlingen. For de fleste mennesker med CLL/SLL er kemoimmunterapi effektiv til at opnå en remission (ingen tegn på kræft).
Genetiske mutationer og behandling
Nogle genetiske abnormiteter kan betyde, at målrettede terapier vil fungere bedst for dig, og andre genetiske abnormiteter - eller normal genetik kan betyde, at kemoimmunterapi vil fungere bedst.
Normal IgHV (umuteret IgHV) ELLER 17p sletning ELLER a mutation i dit TP53-gen
Din CLL/SLL vil sandsynligvis ikke reagere på kemoterapi, men det kan reagere på en af disse målrettede behandlinger i stedet:
- Ibrutinib – en målrettet behandling kaldet en BTK-hæmmer
- Acalabrutinib – en målrettet behandling (BTK-hæmmer) med eller uden et monoklonalt antistof kaldet obinutuzumab
- Venetoclax & Obinutuzumab - venetoclax er en type målrettet behandling kaldet en BCL-2-hæmmer, obinutuzumab er et monoklonalt antistof
- Idelalisib & rituximab – idelalisib er en målrettet behandling kaldet en PI3K-hæmmer, og rituximab er et monoklonalt antistof
- Du kan også være berettiget til at deltage i et klinisk forsøg – Spørg din læge om dette
Vigtig information – Ibrutinib og Acalabrutinib er i øjeblikket TGA-godkendt, hvilket betyder, at de er tilgængelige i Australien. De er dog ikke i øjeblikket PBS opført som førstelinjebehandling ved CLL/SLL. Det betyder, at de koster mange penge at få adgang til. Det kan være muligt at få adgang til medicinen på "medlidenhedsgrunde", hvilket betyder, at omkostningerne helt eller delvist dækkes af medicinalvirksomheden. Hvis du har normal (umuteret) IgHV eller 17p sletning, spørg din læge om medfølende adgang til disse medikamenter.
Lymfom Australien advokerer for mennesker med CLL/SLL ved at indsende et indlæg til Pharmaceutical Benefits Advisory Committee (PBAC) for at udvide PBS-listen for disse medikamenter til førstelinjebehandling; gør disse medikamenter mere tilgængelige for flere mennesker med CLL/SLL.
Du kan også være med til at øge bevidstheden og indsende din egen indsendelse til PBAC for PBS-noteringen som førstelinjebehandling ved at at klikke her.
Mudated IgHV, eller anden variation end ovenstående
Du kan blive tilbudt standardbehandlinger for CLL/SLL inklusive kemoterapi eller kemoimmunterapi. Immunterapien (rituximab eller obinutuzumab) virker kun, hvis dine CLL/SLL-celler har en celleoverflademarkør kaldet CD20 på dem. Din læge kan fortælle dig, om dine celler har CD20.
Der er et par forskellige medikamenter og kombinationer, som din læge kan vælge imellem, hvis du har en muteret IgHV . Disse omfatter:
- Bendamustine & rituximab (BR) – bendamustin er en kemoterapi og rituximab er et monoklonalt antistof. De gives begge som en infusion.
- Fludarabin, cyclophosphamid & rituximab (FC-R). Fludarabin og cyclophosphamid er kemoterapi, og rituximab er et monoklonalt antistof.
- Chlorambucil & Obinutuzumab – chlorambucil er en kemoterapitablet og obinutuzumab er et monoklonalt antistof. Det gives hovedsageligt til ældre, mere skrøbelige mennesker.
- Chlorambucil – en kemoterapitablet
- Du kan også være berettiget til at deltage i et klinisk forsøg
Hvis du kender navnet på den behandling, du skal have, kan du finde mere information her.
Remission og tilbagefald
Efter behandlingen vil de fleste af jer gå i remission. Remission er en periode, hvor du ikke har nogen tegn på CLL/SLL tilbage i din krop, eller når CLL/SLL er under kontrol og ikke behøver behandling. Remission kan vare i mange år, men til sidst kommer CLL som regel tilbage (tilbagefald), og der gives en anden behandling.
Ildfast CLL / SLL
De færreste af jer opnår muligvis ikke remission med din førstelinjebehandling. Hvis dette sker, kaldes din CLL / SLL "ildfast". Hvis du har refraktær CLL/SLL, vil din læge sandsynligvis prøve en anden medicin.
Behandling du har, hvis du har refraktær CLL/SLL eller efter et tilbagefald kaldes andenlinjebehandling. Målet med andenlinjebehandlingen er at sætte dig i remission igen.
Hvis du har yderligere remission, så tilbagefald og få mere behandling, disse næste behandlinger kaldes tredjelinjebehandling, fjerdelinjebehandling og sådan.
Du kan få brug for flere typer behandling for din CLL/SLL. Eksperter opdager nye og mere effektive behandlinger, der forlænger varigheden af remissioner. Hvis din CLL/SLL ikke reagerer godt på behandlingen, eller der er et tilbagefald meget hurtigt efter behandlingen (inden for seks måneder), er dette kendt som refraktær CLL/SLL, og en anden type behandling vil være nødvendig.
Hvordan andenlinjebehandling vælges
På tilbagefaldstidspunktet vil valg af behandling afhænge af flere faktorer bl.a.
- Hvor længe var du i remission
- Dit generelle helbred og din alder
- Hvilken CLL-behandling/-er du tidligere har modtaget
- Dine præferencer.
Dette mønster kan gentage sig over mange år. Nye målrettede behandlinger er tilgængelige for recidiverende eller refraktær sygdom, og nogle almindelige behandlinger for recidiverende CLL/SLL kan omfatte følgende:
- Venetoclax – en målrettet terapi (BCL2-hæmmer) – en tablet
- Ibrutinib (Ibruvica) – en målrettet terapi (BTK-hæmmer) – tablet
- Acalabrutinib – en målrettet terapi (BTK-hæmmer) – tablet
- Idelalisib og Rituximab – idelalisib er en målrettet terapi (PI3K-hæmmer), og rituximab er et monoklonalt antistof. Idelalisib er en tablet og rituximab gives som drop i dine årer.
Mere information om målrettede terapier kan findes her.
Hvis du er ung og rask (ud over at have CLL/SLL), kan du muligvis have en Allogen stamcelletransplantation.
Det anbefales, at når som helst du har brug for at starte nye behandlinger, spørger du din læge om kliniske forsøg, du kan være berettiget til. Kliniske forsøg er vigtige for at finde ny medicin eller kombinationer af medicin for at forbedre behandlingen af CLL/SLL i fremtiden.
De kan også tilbyde dig en chance for at prøve en ny medicin, kombination af medicin eller andre behandlinger, som du ikke ville være i stand til at få uden for forsøget. Hvis du er interesseret i at deltage i et klinisk forsøg, så spørg din læge, hvilke kliniske forsøg du er berettiget til.
Nogle behandlinger testes for CLL/SLL
Der er mange behandlinger og nye behandlingskombinationer, som i øjeblikket testes i kliniske forsøg rundt om i verden for patienter med både nydiagnosticeret og recidiverende CLL. Nogle terapier under undersøgelse er;
- Venetoclax kombinationsbehandling – brug af venetoclax sammen med andre typer behandling
- Zanubrutinib – en kapsel, der er en målrettet terapi (BTK-hæmmer)
- Kimærisk antigenreceptor T-celleterapi (CAR T-celleterapi)
Du kan også læse vores 'Forståelse af kliniske forsøg' faktaark eller besøg vores webside for mere information om kliniske forsøg
Prognose for CLL/SLL – og hvad sker der, når behandlingen afsluttes
Prognosen ser på, hvad det forventede resultat af din CLL/SLL vil være, og hvilken indflydelse din behandling sandsynligvis vil have.
CLL/SLL kan ikke helbredes med nuværende behandlinger. Det betyder, at når du først er diagnosticeret, vil du have CLL/SLL resten af dit liv...Men mange mennesker lever stadig et langt og sundt liv med CLL/SLL. Formålet eller hensigten med behandlingen er at holde CLL/SLL på et overskueligt niveau og sikre, at du har få eller ingen symptomer, der påvirker din livskvalitet.
Alle med CLL/SLL har forskellige risikofaktorer, herunder alder, sygehistorie og genetik. Så det er meget svært at tale om prognose i generel forstand. Det anbefales, at du taler med din speciallæge om dine egne risikofaktorer, og hvordan disse kan påvirke din prognose.
Survivorship – At leve med kræft
En sund livsstil eller nogle positive livsstilsændringer efter behandling kan være en stor hjælp til din restitution. Der er mange ting, du kan gøre for at hjælpe dig med at leve godt med CLL/SLL.
Mange mennesker oplever, at efter en kræftdiagnose eller behandling, ændres deres mål og prioriteter i livet. At få at vide, hvad din 'nye normal' er, kan tage tid og være frustrerende. Forventninger til din familie og venner kan være anderledes end dine. Du kan føle dig isoleret, træt eller en række forskellige følelser, der kan ændre sig hver dag. Hovedmålene efter behandlingen for din CLL/SLL er at komme tilbage til livet og:
- være så aktiv som muligt i dit arbejde, din familie og andre livsroller
- mindske bivirkninger og symptomer på kræften og dens behandling
- identificere og håndtere eventuelle sene bivirkninger
- hjælpe med at holde dig så selvstændig som muligt
- forbedre din livskvalitet og bevare et godt mentalt helbred
Kræftrehabilitering
Forskellige former for kræftrehabilitering kan anbefales til dig. Dette kan betyde en hvilken som helst af en bred vifte af tjenester såsom:
- fysioterapi, smertebehandling
- ernærings- og træningsplanlægning
- følelsesmæssig, karrieremæssig og økonomisk rådgivning
Vi har nogle gode tips i vores faktaark nedenfor:
- Frygt for gentagelse af kræft og scanningsangst
- Søvnhåndtering og lymfom
- Motion og lymfom
- Træthed og lymfom
- Seksualitet og intimitet
- Følelsesmæssig påvirkning af lymfomdiagnose og behandling
- Følelsesmæssig påvirkning af at leve med lymfom
- Følelsesmæssig påvirkning af lymfom efter endt lymfombehandling
- At tage sig af nogen med lymfekræft
- Følelsesmæssig påvirkning af recidiverende eller refraktær lymfom
- Komplementære og alternative behandlinger: Lymfom
- Selvpleje og lymfom
- Ernæring og lymfom
Transformeret lymfom (Richters transformation)
Hvad er transformation
Et transformeret lymfom er et lymfom, der oprindeligt blev diagnosticeret som indolent (langsomt voksende), men som er forvandlet til en aggressiv (hurtigt voksende) sygdom.
Transformation er sjælden, men kan ske, hvis gener i de indolente lymfomceller bliver beskadiget over tid. Dette kan ske naturligt eller som et resultat af nogle behandlinger, hvilket får cellerne til at vokse hurtigere. Når dette sker i CLL / SLL kaldes det Richters syndrom (RS).
Hvis dette sker, kan din CLL/SLL forvandle sig til en type lymfom kaldet diffust stort B-celle lymfom (DLBCL) eller endnu mere sjældent et T-celle lymfom.
For mere information om transformeret lymfom, se venligst vores faktaark her.